“ขอยานอนหลับด้วยนะหมอ” คุณยายรีบบอกตั้งแต่แรกเข้ามานั่งในห้องตรวจ บางคนก็บอกก่อนที่ผมจะพูดแนะนำอะไรเสียอีก คงเพราะกลัวจะลืมบอกแล้วจะไม่ได้ยานอนหลับติดกลับบ้านไปด้วย
วันนี้คุณยายมารับยาโรคเรื้อรังตามนัด แต่ยาที่ว่านี้สำคัญกว่าเป็นไหนๆ ซึ่งถ้ายายไม่บอก ผมก็ต้องเป็นฝ่ายถามอยู่ดีว่า “จะเอายานอนหลับหรือเปล่า” เพราะมีอยู่ในรายการยาเดิมที่คุณยายเคยได้ไปคราวก่อน
“เอาสิๆ” แทบจะไม่มีใครปฏิเสธ “ไม่ได้กินทุกวันหรอก ถ้าวันไหนนอนไม่หลับจริงๆ ถึงค่อยกิน” บางคนยังเหลืออยู่ก็ไม่จำเป็นต้องเอาไปเพิ่ม แต่บางคนก็ “ขอเพิ่มหน่อยนะ คราวก่อนได้ไปไม่พอ”
ความเปลี่ยนแปลง vs. ความผิดปกติ
ข่าวในพระราชสำนักยังไม่มา แต่คุณยายที่บ้านก็เข้าห้องนอนไปแล้ว ทว่าละครหลังข่าวยังไม่จบ แกก็ตื่นออกมานั่งตาแป๋วอยู่พักหนึ่งถึงกลับเข้าไปนอนต่อ ส่วนกลางดึกแกก็เล่าว่ามีบางคืนที่นอนไม่หลับ พลิกตัวไปมาจนถึงเช้า
เป็นความเปลี่ยนแปลงที่ลูกหลานเกือบทุกบ้านน่าจะสังเกตเห็นเหมือนกัน เพราะปัญหาการนอนหลับในผู้สูงอายุเป็นทั้ง ‘ความปกติ’ ตามธรรมชาติ และอาจเป็น ‘โรค’ เมื่อความปกติเริ่มส่งผลกระทบต่อคุณภาพชีวิต
ผู้สูงอายุมีแนวโน้มเข้านอนเร็วขึ้น และตื่นเร็วขึ้น เพราะความชราของนาฬิกาชีวิต (circadian rhythm) ตรงสมองส่วนที่อยู่เหนือส่วนไขว้ของเส้นประสาทตา (suprachiasmatic nucleus: SCN) เดินไม่ตรงเวลา
ทำให้คุณภาพการนอนลดลง ผู้สูงอายุจึงต้องนอนบ่อยขึ้นแทน เช่น การนอนกลางวันนานขึ้น ส่วนการเข้านอนเร็วขึ้นก็เพราะสาเหตุนี้ แต่เมื่อนอนไปสักพักสมองรู้สึกว่า ‘พอแล้ว’ ก็กลับกลายเป็นไม่ยอมนอนต่ออีกนั่นเอง
ในขณะที่รูปแบบการนอนหลับ (sleep architecture) ก็มีความเปลี่ยนแปลงเช่นกัน โดยต้องใช้เวลานานขึ้นกว่าจะหลับ พอหลับแล้วระยะหลับตื้น (stage 1 and 2) กลับยาวขึ้น ตรงข้ามกับระยะหลับลึก (stage 3) และระยะหลับฝัน (REM sleep) ที่ลดลง[i] ทำให้รู้สึกนอนไม่อิ่มหรือรู้สึกไม่สดชื่น ดังภาพที่ 1
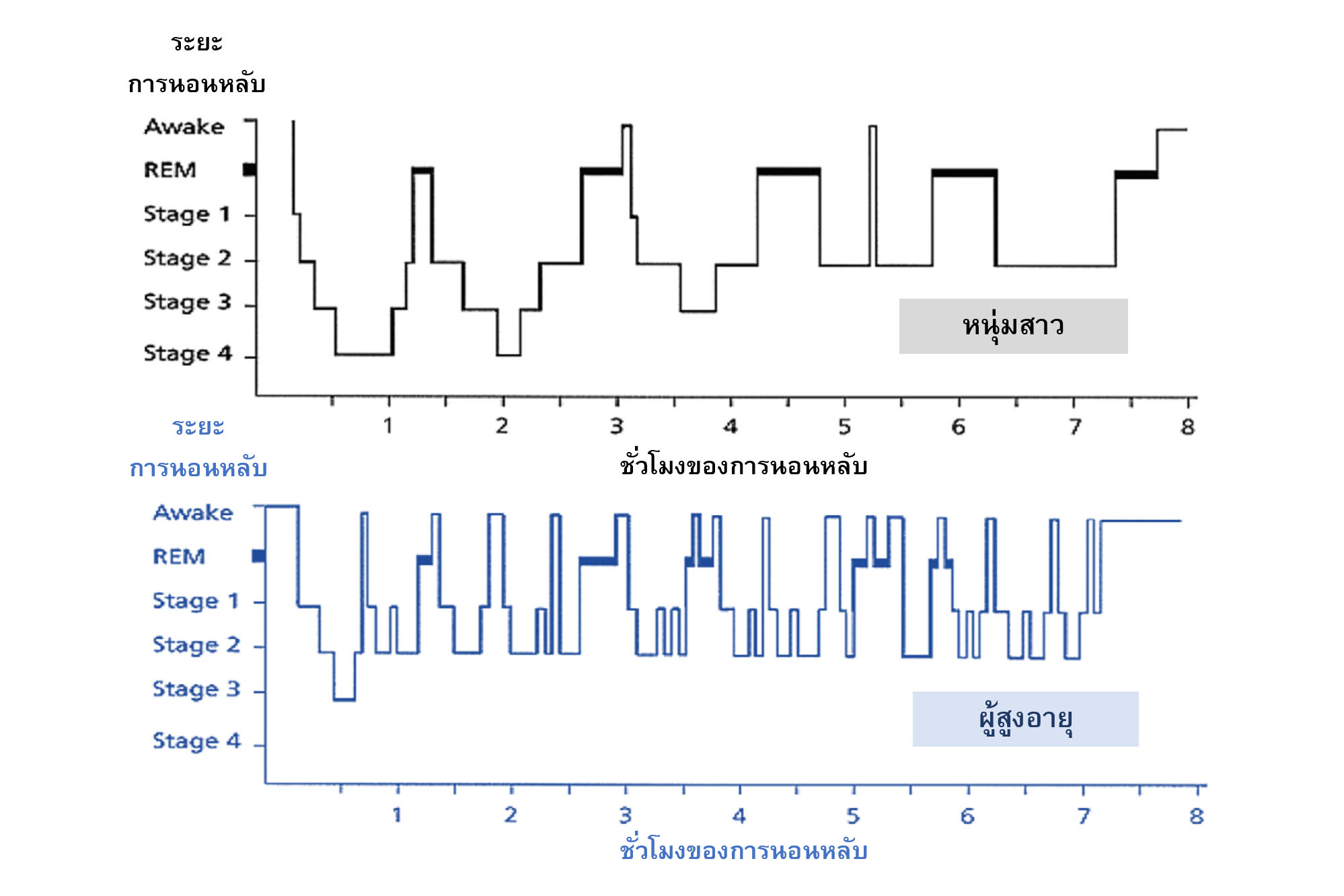
ภาพที่ 1 เปรียบเทียบรูปแบบการนอนหลับของวัยผู้ใหญ่และผู้สูงอายุ
จะเห็นว่าการนอนหลับขาดช่วงมากขึ้น (fragmentation) เพราะระยะหลับตื้นจะไวต่อสิ่งแวดล้อม[ii]
แต่ถ้าความเปลี่ยนแปลงนี้เริ่มส่งผลให้คุณภาพชีวิตแย่ลง อ่อนเพลีย สมาธิหรือความจำลดลง อารมณ์ไม่คงที่ ง่วงนอน หรือรู้สึกว่านอนไม่เพียงพอต่อความต้องการก็จะถือว่าเป็นโรคนอนไม่หลับ (insomnia)
ซึ่งตามเกณฑ์การวินิจฉัยของจิตแพทย์จะเป็นภาวะที่มีปัญหาเกี่ยวกับ (1) หลับยากเมื่อเริ่มต้นเข้านอน (2) นอนไปแล้วไม่ต่อเนื่อง (3) ตื่นเร็วเกินไป แล้วไม่สามารถหลับต่อได้ อย่างใดอย่างหนึ่ง อย่างน้อย 3 คืนต่อสัปดาห์ และติดต่อกันเกิน 3 เดือนขึ้นไป โดยพบว่าผู้สูงอายุส่วนใหญ่มีปัญหาในข้อ (2) คือเกี่ยวกับความต่อเนื่องของการนอนหลับมากที่สุด 50-70%[iii]
การไม่กินยา vs. การกินยานอนหลับ
“ไม่ต้องเอา (ยานอนหลับ) ไปหรอก เดี๋ยวจะติดยา” ญาติที่มาด้วยกังวล “เพราะแม่ก็นอนหลับนะ เพียงแต่ตื่นบ่อยเท่านั้น” แต่ผู้สูงอายุเกือบทั้งหมดที่ถึงขั้นบ่นกับหมอว่า แสดงว่าอาการนอนไม่หลับเป็นปัญหาใหญ่กว่าที่ญาติคิด ทำนองไม่เจอกับตัวเองคงไม่เข้าใจ
ความจริงแล้วการรักษาโรคนอนไม่หลับจะต้องเริ่มจากการไม่ใช้ยา (non-pharmacologic treatment) หรือการปรับเปลี่ยนพฤติกรรมการนอนหลับก่อน ดังตารางที่ 1 ซึ่งมักจะไม่ทันใจคนไข้สักเท่าไร แต่ก็ถูกใจญาติที่ไม่ต้องการให้กินยาเยอะ
ตารางที่ 1 สุขอนามัยการนอนหลับ (sleep hygiene)[iv]
สุขอนามัยการนอนหลับ |
|
อธิบายเพิ่มเติมบางข้อ อย่างการเพิ่มการสัมผัสแสงธรรมชาติก็เนื่องจาก SCN อยู่ตรงเส้นประสาทตา เพื่อให้ร่างกายรับรู้ว่ายังไม่ถึงเวลานอนหลับ การรับแสงจึงเป็นเหมือนกันไขลานนาฬิกาชีวิตให้กลับมาเดินตรงเวลา
‘เตียง = นอน’ เท่านั้น เพราะถ้าหากทำกิจกรรมอื่นบนเตียง เช่น ดูโทรทัศน์ อ่านหนังสือ ร่างกายก็จะจำเงื่อนไขว่า ‘เตียง = ตื่น’ ด้วย หรืออย่างการจำกัดปริมาณน้ำดื่มในช่วงเย็น ก็เพราะจะได้ไม่ต้องตื่นมาปัสสาวะกลางดึก
ทั้งนี้โรคบางโรค เช่น อาการปวดกล้ามเนื้อ ข้ออักเสบ ภาวะหัวใจล้มเหลว ภาวะกลั้นปัสสาวะไม่ได้ โรคทางจิตเวชก็อาจเป็นสาเหตุของภาวะนอนไม่หลับได้ จึงต้องอาศัยการช่วยวินิจฉัยจากแพทย์และให้การรักษาที่ต้นเหตุ รวมถึงยาบางตัว เช่น ยาลดน้ำมูก ยาขยายหลอดลม ก็อาจมีผลต่อการนอนหลับได้เช่นกัน
แต่พอตรวจคนไข้แล้วก็ไม่พบสาเหตุอื่น และคนไข้ก็ได้ปรับเปลี่ยนพฤติกรรมการนอนหลับแล้วยังมีอาการนอนไม่หลับอยู่ก็จำเป็นต้องใช้ยานอนหลับรักษาอาการของคนไข้ แต่ผมจะเน้นกับคุณตาคุณยายเสมอว่า “ไม่ให้ใช้ยาติดต่อกัน”
เช่น อาจใช้ 2-4 ครั้งต่อสัปดาห์ หรือใช้วันเว้นวัน และจะจ่ายยาให้ไม่เกิน 1 เดือน เพื่อจำกัดปริมาณการใช้ยาไปในตัว เพราะหลักการใช้ยาช่วยการนอนหลับคือ ใช้ในระยะสั้นเท่าที่จำเป็นเท่านั้น
ผลข้างเคียงจากยาที่พบได้คือ อาการง่วงซึมตอนกลางวัน ซึ่งสามารถป้องกันได้จากการเลือกใช้ยานอนหลับที่ถูกกำจัดออกจากร่างกายได้เร็วและเริ่มต้นกินในขนาดต่ำก่อน เช่น ยาลอราซีแพม (Lorazepam) หรือชื่อการค้าว่า “เอติแวน (Ativan)” เม็ดละ 0.5 มิลลิกรัม ครั้งละ 1 เม็ด ก่อนนอน ส่วนยานอนหลับกลุ่มอื่นไม่มีใช้ในโรงพยาบาลชุมชน
ในขณะที่ภาวะติดยาและดื้อยาจนต้องเพิ่มขนาดถึงจะนอนหลับที่ญาติหลายคนกังวลจะเกิดขึ้นในกรณีที่ใช้ยาต่อเนื่องกัน 1-2 เดือน[v]
“หมอไม่ได้ให้ไปกินทุกวันนะครับ” ผมยืมคำพูดของคนไข้คนก่อนมาใช้กับคนถัดมา “ถ้าวันไหนนอนไม่หลับจริงๆ ถึงค่อยกิน” โดยส่วนมากผมจะจ่ายยานอนหลับให้ไปพร้อมกับคำแนะนำสุขอนามัยการนอน เพราะเข้าใจถึงคุณภาพชีวิตที่ลดลงจากภาวะนอนไม่หลับ ซึ่งเป็นทั้งความเปลี่ยนแปลงตามธรรมชาติและความผิดปกติของโรคที่ผู้สูงอายุต้องเผชิญอย่างโดดเดี่ยวตอนกลางคืน
แต่กับคุณยายที่บ้านท่านไม่ยอมกินยานอนหลับ และใช้การสวดมนต์และแผ่เมตตาก่อนเข้านอนแทน
ใครมีประสบการณ์ผู้สูงอายุที่บ้านแลกเปลี่ยนมาได้นะครับ เผื่อจะได้เอาไปแนะนำให้คนไข้ของผมด้วย
[i] สมประสงค์ เหลี่ยมสมบัติ เวชศาสตร์การนอนหลับในผู้สูงอายุ. ใน กัลยา ปัญจพรผล และคณะ บรรณาธิการ. เวชศาสตร์การนอนหลับขั้นพื้นฐานสำหรับแพทย์ พยาบาล นักศึกษา และบุคลากรทางการแพทย์. กรุงเทพฯ: สมาคมโรคจากการหลับแห่งประเทศไทย, 2560. หน้า 183-193.
[ii] Kamel, Nabil S. et al. Insomnia in the elderly: cause, approach, and treatment. American Journal of Medicine. June 2006;119(6):463-469. doi: 10.1016/j.amjmed.2005.10.051
[iii] Patel D, Steinberg J, Patel P. Insomnia in the elderly: a review. Journal of Clinical Sleep Medicine. 2018;14(6):1017–1024. doi: 10.5664/jcsm.7172.
[iv] Kamel, Nabil S., lop.eit.
[v] ปเนต ผู้กฤตยาคามี การดูแลรักษาอาการนอนไม่หลับและภาวะวิตกกังวล. ใน พจมาน พิศาลประภาและคณะ บรรณาธิการ กลยุทธ์การบริบาลผู้ป่วยนอก (Ambulatory Medicine Case-based Practice in Modern Medicine). กรุงเทพฯ: เทพเพ็ญวานิสย์, 2561. หน้า 403-420.
Tags: ผู้สูงอายุ, โรคนอนไม่หลับ










